În ultimii ani, în România au apărut o mulțime de site-uri și de bloguri care transmit informații potrivit cărora vaccinurile sunt periculoase, sfătuindu-i pe părinți să nu își vaccineze copiii.
GreatNews vă prezintă în continuare o serie de informații esențiale despre vaccinuri, împărțite în 15 teme.
1. Ce este un vaccin?
Un vaccin conferă imunitate la o anumită boală. Iată ce este acesta, potrivit definiției Organizației Mondiale a Sănătății: De obicei, un vaccin conține un agent care seamănă cu microorganismul (un virus sau o bacterie, de exemplu) care cauzează o boală și este adesea realizat din viruși uciși sau din forme slabe ale unui anumit virus/microb, din toxinele sale sau dintr-una dintre proteinele sale.
Agentul introdus în corp prin vaccin stimulează sistemul imunitar al organismului să recunoască agentul drept o amenințare, să îl distrugă și să păstreze o „amintire” a acestuia. În acest fel, sistemul imunitar poate recunoaște și distruge mai ușor acel tip de microorganism dacă îl întâlnește în viitor.
2. Cât de eficient este un vaccin?
Istoric, vaccinarea este cea mai eficientă metodă de a preveni și a eradica bolile infecțioase. Boli precum variola, poliomielita, pojarul sau tetanosul au fost eradicate în anumite țări sau restrânse geografic în alte regiuni. La ora actuală, potrivit Organizației Mondiale a Sănătății, există vaccinuri care să prevină 25 de tipuri de infecții.
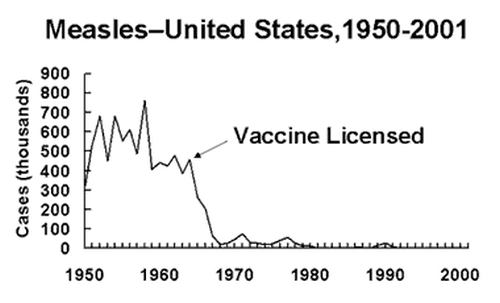
Centrul pentru Prevenirea și Controlul Bolilor (CDC) din SUA arată că în anul 1958, în SUA existau 763.094 de cazuri de pojar. 552 de oameni au murit. După ce a fost aplicat un program de vaccinare de succes, numărul cazurilor a scăzut la sub 150 pe an. În 2008 au fost doar 64 de cazuri (dintre care 54 au fost „importate” din alte țări; 63 dintre cei 64 de pacienți nu fuseseră vaccinați).
Lupta împotriva variolei are o istorie similară. În trecut, variola era unul dintre cei mai periculoși ucigași din Europa și din Asia, fiind responsabil de aproximativ 10% din decesele anuale. Încă de la înființarea sa în anul 1948, Organizația Mondială a Sănătății le-a cerut statelor membre să ia măsuri pentru a controla variola. În anul 1966, OMS a decis că este intolerabil ca oamenii să continue să moară în număr atât de mare din cauza unei boli care poate fi prevenită prin vaccinare, așa că a lansat Programul Intensificat pentru Eradicarea Variolei, cu un buget anual de 2,4 milioane de dolari. În 1980, printr-o rezoluție, variola a fost declarat eradicat, se arată în lucrarea „Variola și eradicarea sa”.
Totuși, există limite ale eficienței vaccinurilor. Niciun vaccin nu este 100% eficient și nu există perfecțiune. Cele mai multe dintre vaccinurile primite în copilărie sunt eficiente pentru 85-95% dintre copii. Unii dintre ei pur și simplu nu vor dezvolta imunitatea la boala respectivă (sistemul imunitar nu răspunde adecvat la vaccin, iar organismul nu generează anticorpi chiar dacă persoana a fost vaccinată corect).
Potrivit CDC, vaccinul împotriva pojarului este eficient în procent de 98% atunci când este făcut potrivit recomandărilor medicale.
Lipsa de reacție la vaccin poate fi provocată de factori precum: diabetul, utilizarea de steroizi, infecția cu virusul HIV, vârsta sau factorii genetici.
Pe de altă parte, chiar dacă un organism dezvoltă anticorpi, este posibil ca imunitatea să se dezvolte prea încet sau anticorpii pot să nu distrugă complet agentul patogen. Chiar și așa însă, o imunitate parțială, târzie sau mai slabă poate diminua considerabil virulența unei infecții, ceea ce duce la o rată de deces mai scăzută și la o refacere mai rapidă a organismului infectat. Un studiu realizat în anul 1993 într-o comunitate de 30.000 de oameni din Senegal a stabilit că acei copii care fuseseră vaccinați, dar care totuși s-au îmbolnăvit de tuse convulsivă, au făcut forme mai ușoare ale bolii.
3. Ce este imunitatea de turmă?
Când populația dintr-o comunitate este vaccinată în mare măsură împotriva unei boli contagioase, cei mai mulți membri ai săi (chiar și cei nevaccinați) sunt protejați în fața bolii deoarece șansele unei epidemii sunt reduse, se arată pe vaccines.gov, site-ul Programului Național de Vaccinare din SUA. Așa se obține imunitatea de turmă.
De ce nu pot fi vaccinate unele persoane? Există mai multe posibilități. Iată câteva dintre ele:
A. Unii copii sunt prea mici pentru a fi vaccinați împotriva unei boli (organismul lor încă nu e suficient de dezvoltat pentru a dezvolta anticorpi la o anumită boală; din acest motiv există o schemă de vaccinare, iar fiecare vaccin este făcut la vârsta corespunzătoare). Până la primirea vaccinului, copiii sunt vulnerabili la bolile purtate de cei din jur. Acesta este și cazul celor 3 decese înregistrate recent în România, care au fost provocate de rujeolă: cei 3 copii aveau vârste mai mici de un an și încă nu fuseseră vaccinați. Dacă persoanele cu care au intrat în contact ar fi fost vaccinate și nu ar fi avut rujeolă, atunci ei nu ar fi avut de la cine să ia boala.
B. Unele persoane sunt imunodeficiente, iar vaccinurile nu le pot ajuta. Acești oameni trebuie să se bazeze pe faptul că cei din jur sunt vaccinați. Dacă unele persoane imunodeficiente intră în contact cu o persoană bolnavă și se îmbolnăvesc la rândul lor, consecințele în cazul celor cu un sistem imunitar compromis pot fi mult mai grave decât pentru restul populației.
C. Unele persoane pot fi alergice la o anumită componentă a vaccinului și atunci nu pot primi vaccinul.
Pentru ca populația să fie protejată și să dispară riscul unor epidemii, este nevoie ca un anumit procent din populație să fie imun la o anumită boală. Acest prag minim a fost calculat de specialiști și este diferit de la boală la boală. Iată procentele necesare, conform CDC:
* Difterie – 85%
* Pojar – 83-94%
* Oreion – 75-86%
* Poliomielită – 80-86%
* Rubeolă – 83-85%
* Variolă – 80-85%
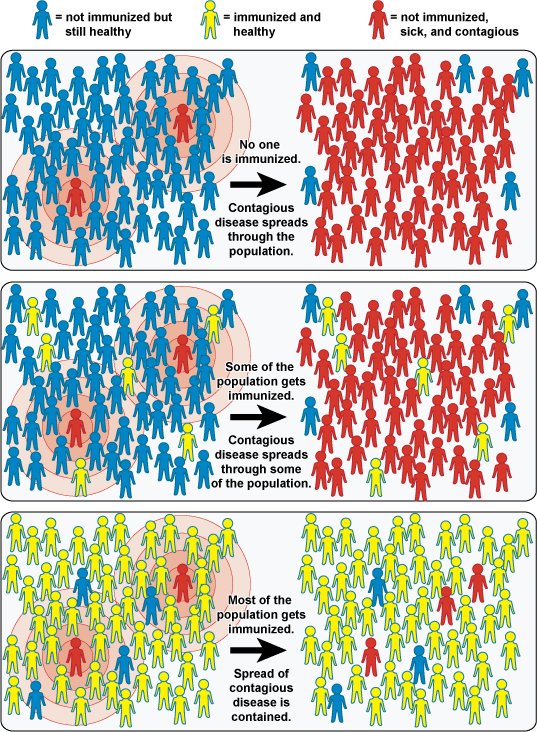
Pentru a ilustra importanța imunității de turmă, graficul de mai jos descrie 3 situații diferite:
1. Graficul de sus prezintă o comunitate în care foarte puțini oameni sunt bolnavi (cei colorați în roșu), iar cei mai mulți sunt sănătoși, însă nu sunt imunizați (cei colorați în albastru). Deoarece aceștia nu sunt vaccinați, boala se răspândește ușor în populație.
2. Graficul din mijloc prezintă o situație în care doar o mică parte din populație este vaccinată (cei în galben), iar boala se răspândește într-o mare parte a comunității.
3. Cel de-al treilea grafic prezintă o comunitate în care cea mai mare parte a populației este imunizată, iar boala nu se poate răspândi decât într-o mică măsură.
4. De ce există o opoziție față de vaccinuri?
Opoziția față de vaccinuri nu este ceva nou: ea s-a manifestat de la primele campanii de vaccinare desfășurate la începutul secolului al XIX-lea.
Unul dintre opozanții vaccinurilor a fost medicul britanic Charles Creighton (1847 – 1927), care considera că vaccinurile cauzează sifilis și chiar a scris o carte întreagă pe acest subiect: „The Natural History of Cowpox and Vaccinal Syphilis”, publicată în 1887. De multe ori, argumentele folosite în secolul XXI împotriva vaccinurilor sunt similare celor din secolul al XIX-lea (exemplu: teama că vaccinurile provoacă o anumită boală; dacă în secolul al XIX-lea exista teama că vaccinurile provoacă sifilis, acum există teama că ele provoacă autism).
Deși beneficiile vaccinurilor cântăresc mult mai mult față de eventualele riscuri sau efecte adverse rare, unii oameni continuă să se opună vaccinurilor pe motive religioase, etice, politice sau legate de siguranța vaccinurilor.
Unii critici spun că vaccinurile sunt ineficiente, în vreme ce unele grupuri religioase consideră că omul ar încălca voia lui Dumnezeu dacă ar introduce aceste substanțe în corp. Unele grupuri politice se opun vaccinării obligatorii pe motiv că încalcă libertatea individului. Alții spun că vaccinurile nu sunt necesare deoarece bolile pe care le previn nu sunt mortale, așa că preferă imunitatea dobândită natural (prin îmbolnăvire).
Însă adevărul este că vaccinurile împiedică anual o mulțime de decese care altfel ar fi provocate de bolile infecțioase. Pentru ca vaccinurile să fie eficiente și să protejeze corespunzător o populație, este extrem de important ca programele de imunizare să se bucure de încrederea publicului.
Mișcarea anti-vaccinare are o lungă istorie și a fost studiată de mai mulți cercetători care i-au analizat mecanismele de propagare. Într-un număr din anul 2007 din jurnalul „Current Opinion in Infectious Diseases”, autorii Jan Bonhoeffer și Ulrich Heininger arată că, adesea, îngrijorarea publicului față de anumite efecte adverse ale vaccinurilor urmărește un anumit tipar: 1. cineva sugerează că o anumită afecțiune este un efect advers al vaccinurilor; 2. metodologia studiului respectiv este greșită (de obicei, cazurile de îmbolnăviri analizate nu au fost controlate sau au fost slab controlate); 3. se face un anunț public prematur prin care se anunță așa-zisele efecte negative ale vaccinurilor; 4. ulterior, alte grupuri de cercetare încearcă să reproducă rezultatele studiului inițial, dar nu mai obțin aceleași rezultate; 5. este nevoie de ani de zile pentru ca vaccinul să recâștige încrederea publică. De obicei, efectele adverse atribuite vaccinurilor au cauze necunoscute, cum este și cazul autismului.

5. Este adevărat că bolile infecțioase începuseră deja să dispară datorită unei igiene mai bune în momentul în care au fost introduse vaccinuri împotriva lor?
Nu. Afirmația potrivit căreia vaccinurile nu sunt necesare este eronată, arată Centrul pentru Prevenția și Controlul Bolilor din SUA.
Este adevărat că o alimentație mai bună, apariția antibioticelor și a altor tratamente au sporit rata de supraviețuire a bolnavilor. De asemenea, oamenii au început să locuiască în spații mai puțin aglomerate, ceea ce a dus la reducerea transmiterii bolilor. Însă analiza incidenței bolilor pe parcursul mai multor decenii arată clar că vaccinurile au avut un impact direct asupra scăderii cazurilor de îmbolnăvire.
În SUA au existat vârfuri și scăderi periodice de-a lungul timpului, însă scăderea reală în cazul pojarului a coincis cu licențierea și folosirea pe scară largă a vaccinului împotriva pojarului, începând cu anul 1963 (după cum se poate observa în primul grafic din articol). Graficele pentru alte boli care pot fi prevenite prin vaccinuri arată același tipar.
6. Pot provoca vaccinurile autism?
Nu. Nu există nicio dovadă că vaccinurile provoacă autism. Studiile arată că nu există nicio legătură între autism și vaccinul MMR (împotriva pojarului, a oreionului și a rubeolei). La această concluzie au ajuns nenumărate studii științifice care au investigat acest subiect.
Unul dintre cele mai recente, publicat în aprilie 2015 în jurnalul științific JAMA (The Journal of the American Medical Association), a fost realizat pe 95.000 de copii și nu a găsit nicio legătură între vaccinare și autism.
Deși deocamdată cauzele autismului nu sunt cunoscute, cercetările medicale realizate până acum tind să indice factorii genetici ca fiind responsabili.
7. De unde a apărut ideea că vaccinurile provoacă autism?
În anul 1998, Andrew Wakefield, un cercetător medical și doctor gastroenterolog din Marea Britanie, a publicat un articol în jurnalul științific „The Lancet”, unul dintre cele mai prestigioase din lume, în care susținea că vaccinul MMR provoacă autism.
Wakefield prezenta cazurile a 12 copii autiști care aparent fuseseră internați pentru investigații de rutină la Royal Free Hospital din Londra în anii 1996-1997. În studiu, medicul spunea că părinții a 8 din cei 12 copii învinuiau vaccinul MMR pentru apariția autismului și că simptomele apăruseră la 14 zile după vaccinare.
După publicarea articolului, Wakefield a continuat să țină conferințe în care să acuze vaccinurile. Mass-media a reacționat și a preluat mesajul său (chiar dacă studiul fusese realizat pe doar 12 copii), iar în curând s-a ajuns la o adevărată prăbușire a încrederii publicului în siguranța vaccinării.

Însă întregul studiu din „The Lancet” nu era doar complet eronat ci, mai mult, se născuse dintr-un grav conflict de interese, pe care autorul îl ascunsese lumii medicale. Cel care a aflat și dezvăluit întregul adevăr a fost jurnalistul de investigație britanic Brian Deer, care și-a publicat ancheta în „The Sunday Times”. Dezvăluirile sale s-au întins pe parcursul mai multor ani, între 2003 și 2011, și au dus la retragerea lucrării din „The Lancet”.
Brian Deer a arătat că, deși Wakefield s-a prezentat drept un cercetător independent, el fusese angajat cu 2 ani înainte de publicarea articolului (și înainte ca cei 12 copii să fie aduși la spital) de avocatul Richard Barr, care voia să dea în judecată companiile care produceau vaccinul MMR. Wakefield a negociat un contract cu Barr, scopul fiind acela ca medicul să descopere dovezile unui așa-numit „nou sindrom” cauzat de vaccinuri, pentru ca apoi să strângă mai multe familii pe care să le reprezinte în instanță.
Barr l-a plătit pe Wakefield cu bani dintr-un fond de ajutorare al Guvernului Marii Britanii, gândit special pentru a le da acces la justiție oamenilor săraci, care altfel nu și-ar fi permis să fie reprezentați. Tariful lui Wakefield era uriaș: medicul a cerut 150 de lire sterline pe oră, pe care i-a facturat printr-o companie a soției sale. În total, el a primit 435.000 de lire sterline, plus 55.000 de lire pentru care aplicase în iunie 1996 pentru a-și desfășura studiul. În momentul în care și-a publicat studiul în „The Lancet”, Wakefield nu și-a declarat conflictul de interese.

Dincolo de conflictul de interese, Deer a demonstrat că cercetarea în sine era eronată. Wakefield a susținut că toți cei 12 copii (11 băieți și o fată, cu vârste cuprinse între 2 ani și jumătate și 9 ani și jumătate) au fost internați la spitalul din Londra deoarece aveau tulburări de creștere și probleme digestive și că ei au ajuns întâmplător la acea instituție spitalicească. Deer a descoperit că aproape toți cei 12 copii fuseseră pre-selectați prin grupurile de campanie anti-MMR și că, în momentul în care fuseseră internați, cei mai mulți dintre părinți erau deja clienți ai avocatului Barr. În plus, niciunul dintre ei nu locuia în Londra.
Mai mult, jurnalistul de investigație a dezvăluit că alți medici ai spitalului nu descoperiseră nicio legătură cu vaccinul MMR și că Wakefield a modificat și falsificat în mod repetat diagnosticele și istoriile medicale ale copiilor pentru a lăsa impresia că vaccinurile provoacă autism. De exemplu, unii copii fuseseră suspectați de autism înainte de vaccinare, în vreme ce alții au fost considerați perfect normali timp de mai multe luni după vaccinare. Iar unii dintre ei nu aveau autism. Practic, Wakefield a falsificat datele pentru a ajunge la o concluzie predeterminată.
În 2010, editorii „The Lancet” au retras studiul lui Wakefield din 1998. În plus, lui Wakefield i s-a interzis să mai practice medicina în Marea Britanie și a fost scos din registrul medicilor britanici.
Mulți specialiști consideră acum că asocierea vaccinurilor cu autismul a fost una dintre cele „mai nocive înșelăciuni medicale din ultimii 100 de ani”.


8. Vaccinurile conțin mercur? Nu este mercurul periculos pentru sănătate?
Tiomersalul sau sodiu-etilmercur-tiosalicilat (C9H9HgNaO2S) este un compus organo-mercuric, care conține 49% mercur, și care a fost folosit în trecut pe post de conservant antifungic în anumite vaccinuri, pentru a împiedica contaminarea acestora cu bacterii.
Deoarece unele voci din comunitatea științifică se întrebau dacă nu cumva copiii primesc prea mult mercur prin vaccinuri, autoritățile din SUA au decis să aplice principiul precauției și să elimine tiomersalul din vaccinuri, chiar dacă nu exista nicio dovadă că acesta i-ar afecta pe copii.
Drept urmare, în anul 1999, Centrul pentru Prevenția și Controlul Bolilor (CDC) și Academia Americană de Pediatrie (AAP), le-au cerut producătorilor de vaccinuri să elimine folosirea substanței cât mai curând posibil, ca măsură preventivă.
În prezent, tiomersalul a fost eliminat din aproape toate vaccinurile folosite în Europa și în SUA (cu excepția anumitor vaccinuri antigripale; în anumite vaccinuri rămân urme de tiomersal ca urmare a procesului de fabricație, însă cantitățile sunt extrem de mici: maximum 1 microgram, adică în jur de 15% din cantitatea medie de mercur pe care o consumă un adult european sau american într-o zi). Potrivit studiului „Mercury Exposure and Children’s Health”, cantitatea medie pe care o ia din mâncare un adult din Europa sau din SUA este de 6,6 micrograme de mercur pe zi.
Retragerea tiomersalului a dus la apariția îngrijorării că acesta ar cauza autism și că din acest motiv ar fi fost retras, însă în prezent continuă să fie diagnosticate cazuri noi de autism, deși tiomersalul a fost eliminat din vaccinuri. Mai multe studii au demonstrat că nu există nicio legătură între autism și vaccinurile care conțin tiomersal.
9. Provoacă vaccinarea sindromul morții subite la bebeluși (SMSS)?
Vaccinul diftero-tetano-pertussis acelular (DTtaP) a fost acuzat că ar fi provocat moartea subită a unor bebeluși. CDC arată că această credință s-a răspândit deoarece un procent (moderat) dintre copiii care muriseră din cauza acestui sindrom fuseseră vaccinați recent cu DTaP. La prima vedere, această succesiune pare să indice o legătură cauzală, însă această logică este greșită. E ca și cum cineva ar spune că mâncatul de pâine provoacă accidente rutiere, din moment ce mulți șoferi implicați în accidente probabil că au mâncat pâine în ultimele 24 de ore.
Din moment ce cele mai multe decese provocate de acest sindrom apar în jurul vârstei la care se face vaccinul DTaP, e de așteptat ca vaccinul să preceadă, pur și simplu întâmplător, un anumit număr de decese.
Institutul de Medicină din SUA a raportat că toate studiile controlate care au comparat copii imunizați și copii nevaccinați fie nu au descoperit nicio asociere, fie au descoperit un risc scăzut al apariției sindromului la copiii imunizați. Institutul a conchis că „nu există dovezi care să indice o relație cauzală între vaccinul DTaP și sindormul morții subite la bebeluși”.
10. Este periculos ca o persoană să primească mai multe vaccinuri într-un interval de timp scurt? Poate primi o „supradoză de vaccin”?
„Supradoza de vaccin” este un concept care susține că, dacă un copil primește mai multe vaccinuri odată, ele vor slăbi sistemul imunitar încă imatur al copilului și vor duce la efecte adverse. Unii susțin că „supradoza” duce la autism, deși dovezile științifice contrazic această idee.
Când și-a susținut conferința de presă în care a sugerat că vaccinurile cauzează autism, și Andrew Wakefield a declarat că vaccinul MMR trebuie boicotat și separat în 3 vaccinuri succesive.
Însă conceptul de „supradoză de vaccin” este eronat, se arată în studiul „Vaccines and Autism: A Tale of Shifting Hypotheses”, publicat în jurnalul științific „Clinical Infectious Diseases”.
Deși numărul vaccinurilor recomandate în copilărie a crescut în ultimii 30 de ani, progresele medicale făcute în modul de preparare a acestora a determinat scăderea conținutului imunologic al vaccinurilor. De exemplu, 14 vaccinuri administrate în 2010 conțineau cu 200 de bacterii și proteine virale mai puțin față de cele 7 vaccinuri care li se administrau copiilor în 1980 și care aveau peste 3.000 de componente imunologice.
În plus, vaccinurile reprezintă o povară imunologică minusculă față de patogenii pe care copilul îi întâlnește în mod normal de-a lungul unui an (în medie, un copil e infectat cu 4-6 viruși pe an). Afecțiuni precum infecții ale urechii sau febra reprezintă o provcare mult mai mare pentru sistemul imunitar decât vaccinurile (atunci, sistemul imunitar al copilului se luptă cu viruși vii).
Potrivit CDC, copiii sunt expuși la numeroși antigeni străini (substanță de natură proteică ce, la introducerea în organism, determină apariția unui anticorp) în fiecare zi. Atunci când mănâncă ei introduc bacterii noi în corp, iar numeroase bacterii trăiesc în gură și în nas. O infecție virală a căilor respiratorii superioare expune un copil la 4 -10 antigeni, iar o infecție în gât cauzată de un streptococ la 25 – 50. Potrivit unui raport din 1994 al Institutului de Medicină, „este puțin probabil ca numărul de antigeni separați din vaccinurile copilăriei să reprezinte o povară apreciabilă adăugată sistemului imunitar”. Datele științifice arată că vaccinarea simultană cu mai multe vaccinuri nu are efecte adverse asupra unui sistem imunitar obișnuit.
11. Pot provoca vaccinurile paralizia?
Un anumit tip de vaccin împotriva poliomielitei, administrat oral, a avut ca efect advers paralizia (extrem de rar).
Poliomielita (o boală provocată de un virus) afectează, în principal, copiii sub 5 ani. Ea invadează sistemul nervos și poate cauza paralizia totală în doar câteva ore. 1 din 200 de copii infectați cu poliomielită va paraliza ireversibil. Dintre cei paralizați, între 5 și 10% mor deoarece mușchii care îi ajutau la respirat devin imobili.
Datorită eforturilor din lumea medicală, poliomielita a fost aproape eradicată din întreaga lume. Față de 1988, numărul cazurilor a scăzut cu 99%: dacă în 1988 se înregistrau 350.000 de cazuri, în 2015 au fost înregistrate doar 74, arată OMS. Estimările arată că peste 15 milioane de oameni pot astăzi să meargă, oameni care ar fi rămas paralizați dacă nu s-ar fi folosit vaccinul împotriva poliomielitei. Au fost prevenite aproximativ 1,5 milioane de decese ale copiilor.

Pentru a se ajunge la aceste rezultate au fost folosite două tipuri de vaccin:
A. Un vaccin injectabil care folosește un virus polio inactiv (IPV)
B. Un vaccin administrat pe cale orală care folosește un virus polio slăbit (OPV)
IPV este foarte sigur, iar singurele efecte adverse constatate de-a lungul timpului au fost înroșirea pielii, întărirea țesutului sau sensibilitate crescută a pielii, arată Organizația Mondială a Sănătății. Vaccinul administrat pe cale orală, în schimb, a avut și efecte adverse mai severe, însă acestea au fost extrem de rare. Potrivit Organizației Mondiale a Sănătății, vaccinul OPV s-a dovedit a fi un instrument extrem de sigur și de eficient în imunizarea copiilor împotriva poliomielitei. În ultimii 10 ani, peste 10 miliarde de doze de OPV au fost administrate unui număr de 2,5 miliarde de copii din întreaga lume, prevenind astfel 10 milioane de cazuri de poliomielită.
OMS arată că, extrem de rar, acest vaccin administrat oral a dus la paralizie poliomielitică. Un astfel de caz apare o dată la 2,7 milioane de doze de vaccin OPV. Această paralizie este cauzată de o tulpină a virusului polio slăbit din vaccinul OPV care, odată ajuns în intestine, a suferit o modificare genetică.
Potrivit Institutului Național de Sănătate Publică, în România nu se mai folosește vaccinul polio oral din anul 2009: „Vaccinarea împotriva poliomielitei este introdusă în calendarul național de vaccinare din anul 1956. Până în anul 2008 s-a administrat în România vaccinul polio oral (VPO, vaccin viu atenuat), iar din 2009 a fost înlocuit cu vaccinul polio injectabil (VPI, vaccin inactivat). Administrarea vaccinului polio injectabil (VPI) are un număr extrem de limitat de contraindicații și efecte secundare reduse, ceea ce îl recomandă ca un vaccin sigur”.
12. Cât de sigure sunt vaccinurile? Ce efecte adverse au?
La ora actuală, membrii comunității științifice și medicale din întreaga lume sunt de acord că vaccinurile sunt foarte sigure și că efectele adverse sunt extrem de rare.
Precum orice alt tratament medical (de la o simplă pastilă precum aspirina la cea mai banală operație) și vaccinarea are anumite riscuri și, deoarece organismele umane sunt extrem de diverse și de complexe, există posibilitatea ca un vaccin să cauzeze complicații severe sau reacții alergice grave la anumite persoane. Însă, deși complicațiile grave provocate de vaccinări sunt posibile, ele sunt foarte rare.
Conform CDC, cele mai multe vaccinuri au efecte adverse minore și temporare, ca de exemplu febră ușoară sau o durere în braț. Efecte adverse mai serioase apar rar (de la 1 la câteva mii la 1 la câteva milioane de doze), iar unele sunt atât de rare încât riscul nu poate fi evaluat cu acuratețe.
În ceea ce privește vaccinurile care ar fi cauzat deces, acestea sunt atât de puține încât este dificil ca riscul să poată fi evaluat statistic. Dintre toate decesele raportate către VAERS (Vaccine Adverse Event Reporting System – un sistem de supraveghere din SUA care detectează posibilele probleme de siguranță ale vaccinurior) între 1990 și 1992, doar despre unul singur se crede că e posibil să poată fi asociat cu un vaccin. În 1994, Institutul de Medicină din SUA a raportat că riscul de a muri din cauza unui vaccin este „extraordinar de scăzut”.
CDC arată că nici măcar un singur efect advers grav la un milion de doze nu ar fi justificat dacă nu ar exista beneficii ale vaccinurilor. Însă dacă nu ar exista vaccinuri ar fi mult mai multe cazuri de îmbolnăviri, sechele mult mai grave (exemplu: paralizie din cauza poliomielitei) și mai multe decese. CDC recomandă publicului să nu se uite numai la riscuri, ci să observe și beneficiile uriașe aduse de vaccinuri.

Din acest motiv, comparațiile sunt foarte utile. CDC a realizat o comparație foarte interesantă care arată care sunt riscurile unei boli față de riscurile vaccinurilor.
Pojar și rubeolă versus vaccinul MMR
Pojar
Pneumonie: 6 din 100 (adică 6 din 100 de oameni care se îmbolnăvesc de pojar fac pneumonie)
Encefalită: 1 din 1.000
Deces: 2 din 1.000
Rubeolă
Sindromul rubeolei congenitale: 1 din 4 (dacă o femeie se infectează timpuriu în sarcină)
Vaccinul MMR
Encefalită sau o reacție alergică gravă: 1 din 1.000.000
Difterie, tetanus, tuse convulsivă vs. vaccinul DTaP
Difterie
Deces: 1 din 20
Tetanus
Deces: 2 din 10
Tuse convulsivă
Pneumonie: 1 din 8
Encefalită: 1 din 20
Deces: 1 din 1.500
Vaccin DTaP
Plâns continuu, urmat de o refacere totală: 1 din 1.000
Convulsii sau șoc, urmate de o refacere totală: 1 din 14.000
Encefalopatie acută: 0-10,5 din 1.000.000
Deces: niciunul confirmat
CDC arată că este mult mai probabil ca un copil să fie afectat grav de una dintre aceste boli decât de vaccin: deși orice leziune sau deces provocat de un vaccin este prea mult, e clar că beneficiile vaccinurilor cântăresc mult mai greu decât riscurile minore și că mult mai multe leziuni și decese s-ar produce fără vaccinări.
Ar fi imoral ca umanitatea să aibă o soluție medicală atât de eficientă precum vaccinarea în prevenirea bolilor și să nu o folosească, arată CDC.
În prezent, Serviciul de Sănătate Publică din SUA desfășoară cercetări care să înțeleagă și mai bine efectele adverse care sunt cu adevărat cauzate de vaccinuri și să reducă și mai mult riscurile (care deja sunt mici).
13. Au existat vaccinuri fabricate greșit, care i-au îmbolnăvit pe oameni?
Da, de-a lungul istoriei au existat greșeli medicale.
În anul 1955 s-a petrecut tragedia cunoscută sub numele de „incidentul Cutter”. Laboratoarele Cutter au fabricat 120.000 de doze de vaccin împotriva poliomielitei care, printr-o eroare a personalului, conțineau virusul polio încă activ (virusul nu a fost inactivat corespunzător). Vaccinul a cauzat 40.000 de cazuri de poliomielită, 51 de cazuri de paralizii și 5 decese, se arată în studiul „Childhood Immunization Controversies: What Are Parents Asking?”, publicat în „The Ochsner Journal”. Apoi, boala s-a răspândit în familiile celor vaccinați, ceea ce a dus la alte 113 paralizii și la alte 5 decese. A fost unul dintre cele mai mari dezastre farmaceutice din istoria SUA.
Merită menționat faptul că „incidentul Cutter” a dus la o reglementare mult mai eficientă a procesului de fabricare a vaccinurilor și la controale și mai dure ale acestora, ceea ce a făcut ca vaccinurile să fie astăzi unele dintre cele mai sigure produse farmaceutice.
14. Ce se întâmplă atunci când populația nu se mai vaccinează?
Apar epidemii. Potrivit CDC, trei țări au redus în trecut folosirea vaccinului împotriva tusei convulsive de teama efectelor adverse ale vaccinului: Marea Britanie, Suedia și Japonia. Consecințele au fost dramatice și imediate. În Regatul Unit, scăderea vaccinării în anul 1974 a fost urmată de o epidemie de peste 100.000 de cazuri de tuse convulsivă. Până în 1978 au murit 36 de oameni.
În Japonia, rata de vaccinare a scăzut de la 70% la 20-40%. De la 393 de cazuri și niciun deces în 1974 s-a ajuns la 13.000 de cazuri și 41 de decese în 1979. În Suedia efectele au fost similare.
În anii 1999 – 2000, în Olanda au apărut 2.961 de cazuri de pojar, care au dus la 3 decese și 68 de spitalizări. Boala s-a răspândit ca urmare a refuzului unei comunități religioase de a accepta vaccinarea. Prin urmare, pojarul poate duce la deces chiar și în țări industrializate, notează CDC.
Ca urmare a controversei vaccinului MMR, vaccinarea a scăzut puternic în Marea Britanie și în Irlanda la sfârșitul anilor ’90. În anii 1999-2000, vaccinarea în Irlanda a scăzut la nivelul de 74%. În anul 2000, în Irlanda s-au înregistrat 1.500 de cazuri de pojar și 3 decese, se arată în analiza „Science and serendipity” publicată în jurnalul „Clinical Medicine”.
15. Care sunt sursele de încredere care oferă informații corecte despre vaccinuri?
În era internetului, accesul la informații este mai ușor decât oricând în istorie. Totuși, acest fapt nu înseamnă că informațiile pe care le găsim atât de ușor pe internet sunt și corecte. Atunci când doriți să vă informați despre vaccinuri (sau despre oricare altă temă medicală), evitați pe cât posibil blogurile, postările de pe Facebook sau site-urile obscure care răspândesc știri false și conspirații.
Citiți, în schimb, surse credibile precum site-urile institutelor de sănătate din diferite țări din lume (SUA, Marea Britanie, UE etc), ale organizațiilor internaționale (precum Organizația Mondială a Sănătății), studii și cercetări publicate în jurnale științifice sau site-ul enciclopediei Wikipedia (preferabil varianta în limba engleză; la finalul fiecărei teme abordate, autorii au pus link-uri spre alte surse de încredere).
Iată mai jos o listă cu surse de încredere unde puteți găsi informații corecte despre vaccinuri (unele dintre ele au fost consultate și pentru realizarea acestui articol):
Organizația Mondială a Sănătății (OMS)
Centrul pentru Prevenția și Controlul Bolilor din SUA
vaccines.gov (site-ul Programului Național de Vaccinare din SUA)
Site-ul nhs.uk (site-ul Serviciului Național de Sănătate din Marea Britanie)
Site-ul fda.gov (site-ul Administraţiei Federale a Medicamentelor din SUA)
Studii despre vaccinuri, publicate în diferite jurnale științifice
Wikipedia.org
Dacă acest articol vi s-a părut util, alăturați-vă, cu un Like, comunității de cititori de pe pagina noastră de Facebook.
FOTO: dfuhlert/Pixabay.com